Instalarea zilelor calde înseamnă mai mult timp petrecut afară, în aer liber. Fără o protecție adecvată, orice nivel de expunere la soare are efecte dăunătoare asupra pielii. Iată ce trebuie să știți pentru a vă proteja împotriva melanomului.
Cancerele de piele sunt cele mai frecvent diagnosticate cancere din lume, cu peste 1,5 milioane de cazuri noi estimate în 2020, potrivit unui articol din L’Actualité. Melanomul cutanat (1,6% dintre cancerele diagnosticate) este cea mai agresivă formă. Deși reprezintă doar aproximativ unul din cinci cancere de piele, melanomul este responsabil pentru mai mult de 70% din decesele cauzate de un cancer de piele.
În 2020, aproximativ 325,000 de noi cazuri de melanom au fost diagnosticate în întreaga lume, iar 57,000 de persoane au murit din cauza acestuia. Un studiu al Agenției Internaționale de Cercetare a Cancerului (IARC) estimează că numărul cazurilor noi anuale va crește cu peste 50% între 2020 și 2040.
Rolul soarelui este central în debutul acestei boli. Incidența melanomului a crescut dramatic în ultimele decenii în rândul populațiilor albe expuse la radiații ultraviolete naturale (UV): cele mai mari rate au fost observate în Australia și Noua Zeelandă, țări însorite cu o populație majoritar cu pielea deschisă.
Vârsta medie la diagnosticare este de aproximativ 60 de ani pentru ambele sexe. În cele mai multe regiuni ale lumii, melanomul apare mai frecvent la bărbați (mai degrabă pe trunchi) decât la femei (mai mult pe picioare). Dar poate apărea pe tot corpul, chiar și în zonele genitale, sub unghii sau pe mucoase.
Situația în Canada
Numărul persoanelor care suferă de cancer de piele a crescut constant în Canada în ultimii 30 de ani. Cele mai multe cazuri de cancer de piele sunt fie carcinoame bazale, fie carcinoame spinocelulare. Aceste cancere de piele tind să se dezvolte mai târziu în viață pe zone ale pielii care au fost expuse de multe ori la soare (cum ar fi fața, gâtul sau mâinile).
Carcinoamele bazocelulare și scuamoase progresează lent și rareori cauzează moartea, deoarece, în general, nu se răspândesc în alte părți ale corpului. Aceste tipuri de cancer sunt îndepărtate relativ ușor prin intervenție chirurgicală. Nu trebuie însă privite cu nonșalanță, deoarece pot provoca cicatrici, desfigurare sau pierderea funcțiilor în anumite părți ale corpului.
Melanoamele maligne sunt diferite. Ele reprezintă aproximativ 5% din toate cancerele de piele diagnosticate în Canada. Pe baza ratelor actuale, o femeie din 73 și un bărbat din 59 va dezvolta acest tip de cancer, care poate apărea la o vârstă mai fragedă și progresa rapid.
Factori de risc și predispoziție genetică
Originea melanomului cutanat este complexă și eterogenă, deoarece implică factori de risc de mediu (precum soarele), fenotipici (cum ar fi culoarea pielii) și genetici (cum ar fi mutațiile).
Principalii factori de risc sunt:
● Istoric personal și familial de melanom.
● Prezența pe piele a unui număr mare de alunițe (mai mult de 50).
● Pigmentarea de bază a pielii. Pielea deschisă (păr blond sau roșcat etc.) este mai predispusă la arsuri solare.
● Reacții ale pielii la razele solare și artificiale UV (cabine de bronzare).
Melanomul cutanat este ereditar în aproximativ 10% din cazuri – o anomalie genetică care crește riscul de cancer și este prezentă la părinți va fi transmisă generației următoare.
Există și anomalii dobândite. Radiațiile solare UV pot induce mutații în anumite melanocite (celulele din care provine acest tip de cancer), a căror funcționare este astfel perturbată și care, prin înmulțire fără limite, duc la formarea unui melanom. Studiile de secvențiere genetică de mare performanță au arătat că melanoamele sunt tumorile cu cel mai mare număr de mutații și că aceste mutații au o „semnătură UV”.
Care sunt semnele?
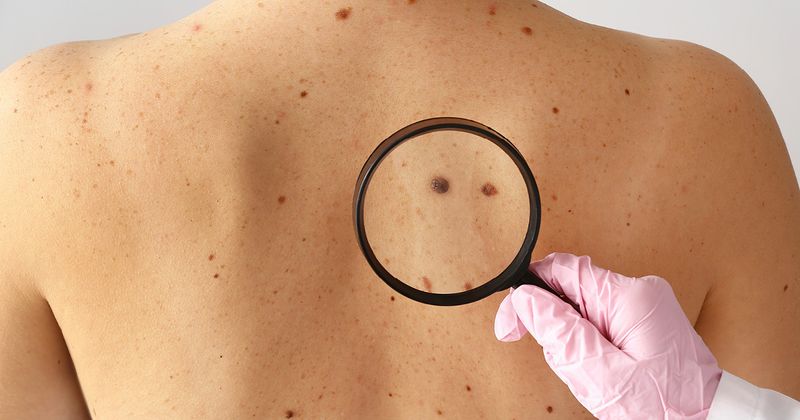
În cele mai multe cazuri, melanoamele apar pe pielea sănătoasă, adică fără pete sau leziuni. Într-o măsură mai mică, se pot dezvolta din leziuni preexistente, cum ar fi alunițele.
Datorită campaniilor de prevenire și măsurilor de automonitorizare recomandate de dermatologi, melanomul cutanat este acum detectat din ce în ce mai devreme.
Poate fi depistat folosind regula ABCDE (în engleză sau franceză) aplicată alunițelor (naevi) sau petelor pigmentare (leziuni melanocitare):
● Suprafața se poate modifica devenind asimetrică (A);
● Are margini (eng. borders) neregulate (B);
● Culoarea își pierde uniformitatea (C);
● Leziunea are un diametru mai mare de 6 mm (D);
● Leziunea evoluează (E).
O pată pigmentară este considerată suspectă dacă două dintre aceste criterii sunt îndeplinite, criteriul E fiind cel mai relevant.
Apariția oricărei leziuni noi poate reprezenta un melanom și de aceea trebuie urmărită. La cea mai mică îndoială este prudent să consultați un dermatolog. Acesta va diagnostica melanomul și/sau va îndepărta leziunea pentru a o analiza în caz de dubiu.
Examenul anatomopatologic utilizează mai multe tipuri de date. Clinice pe de o parte, cu informații colectate în timpul diferitelor examinări complementare (fizice, radiografie, tomografie computerizată etc.). Date patologice și histologice, pe de altă parte, care combină informații obținute din biopsiile tumorii primare (ulcerațiile acesteia, rata mitotică etc.), ganglionilor limfatici și altor organe.
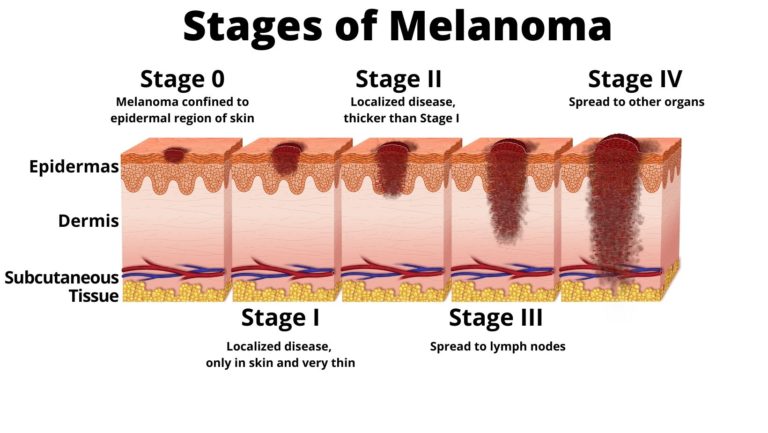
Medicul dermatolog pune diagnosticul analizând toate aceste elemente, comparându-le cu indicii Clark și Breslow, care au fost corelați cu prognosticul pacienților. Indicele Clark este determinat de nivelul la care tumoarea a pătruns în diferitele „straturi ale pielii”. Indicele Breslow, bazat pe grosimea tumorii, este cel mai important factor de prognostic pentru estimarea riscului metastatic.
Aceste informații contribuie la evaluarea stadiului melanomului folosind criterii definite de un sistem internațional numit AJCC (American Joint Committee on Cancer). Această clasificare este deosebit de importantă, deoarece va determina etapele tratamentului.
Care sunt tratamentele?
Grosimea melanomului este un factor important. Melanoamele subțiri (cu o grosime mai mică de 1 mm), diagnosticate precoce, în general nu metastazează. Ele pot fi vindecate printr-o excizie chirurgicală largă – rata de supraviețuire la 10 ani este de 82% până la 97%.
Dar, cu cât diagnosticul este mai tardiv, cu atât melanoamele devin mai groase (mai mari de 1 mm) și mai devastatoare. Riscul dezvoltării de metastaze ganglionare și viscerale crește semnificativ, rata de supraviețuire la zece ani fiind în aceste cazuri de doar 24%. Aproape orice organ poate fi atins, însă cele mai frecvente locuri de apariție a metastazelor sunt plămânii, ficatul, oasele și creierul.
Istoric vorbind, 10% până la 12% dintre pacienții cu melanom avansat răspund la chimioterapie, cu o supraviețuire medie de șase până la nouă luni.
În ultimii ani însă s-au înregistrat progrese majore în tratamentul melanomului cutanat metastatic, odată cu apariția terapiilor țintite și imunoterapiilor, care au făcut posibilă îmbunătățirea semnificativă a supraviețuirii globale a pacienților.
Terapiile țintite atacă direct o modificare a celulei tumorale pentru a preveni dezvoltarea acesteia. Rata de răspuns este de 70%, cu o durată de răspuns de 13 luni și o supraviețuire globală mediană de aproximativ doi ani.
Imunoterapia, cu anticorpi monoclonali, ajută sistemul imunitar să recunoască și să distrugă celulele tumorale. Rata de supraviețuire fără progresie între doi și patru ani este aproape de 40%.
Imunoterapia este tratamentul care se aplică în cazul melanomului cutanat care nu poate fi îndepărtat chirurgical sau al metastazelor, deoarece ratele de răspuns sunt de 72%, față de 52% în cazul terapiilor țintite.
Recent, studiile clinice ale imunoterapiei ca tratament adjuvant pentru melanoamele în stadiul III rezecate (eliminate) a arătat o creștere a supraviețuirii fără recidivă la un an de la 61% la 75% și o reducere a riscului de recidivă de 46%, cu puține efecte adverse.
Totuși, în ciuda acestor progrese ale medicinei, mulți pacienți fie nu răspund la tratamente (așa-numita rezistență primară), fie recidivează pentru că tumorile reușesc să eludeze efectele acestor tratamente (rezistență secundară). Provocarea este, prin urmare, de a găsi strategii terapeutice pentru a preveni sau depăși aceste rezistențe.
Cum reducem riscul de cancer de piele, potrivit Canadian Cancer Society?
● Utilizați o protecție solară cu spectru larg, cu un factor de protecție solară (SPF) de 30 sau mai mare în fiecare zi, indiferent de anotimp, indiferent dacă sunt nori afară. Reaplicați la fiecare două ore. Crema de protecție solară cu SPF 30 blochează 97% din razele UVB. Crema solară SPF 15 blochează 93% din razele UVB. Un spectru larg oferă atât protecție UVA, cât și UVB.
● La mare, la piscină sau în caz de activități care vă fac să transpiraţi, folosiți o cremă sau un spray de protecție solară care să fie rezistent la apă (rezistent la apă înseamnă că produsul se menține mai bine în apă). Atenție însă, aceste creme solare funcționează doar între 40 și 80 de minute, depinzând de marcă. Reaplicarea este necesară.
● Purtați haine care să vă acopere brațele și picioarele. Îmbrăcămintea nu trebuie să fie neapărat etichetată ca având un factor de protecție a ultravioletelor (UPF). Orice articol vestimentar făcut dintr-o țesătură densă împiedică razele de soare să ajungă la piele. Țineți îmbrăcămintea respectivă în lumină: cu cât fibrele sunt mai strânse și mai apropiate, cu atât razele UV pot trece mai puțin. Pe orice bucată de piele pe care îmbrăcămintea nu o acoperă, puneți SPF 30+.
● Purtați o pălărie cu boruri largi pentru a vă umbri fața, capul, urechile și gâtul (șepcile nu oferă suficientă protecție).
● Purtați ochelari de soare care blochează atât razele UVA, cât și UVB.